【連載】 徹底解説!令和2年度 診療報酬改定 | 第5回:地域連携の評価

徹底解説!令和2年度 診療報酬改定
こんにちは、華です。
急速に進む超高齢社会に向けて、医療と介護を地域内で共に連携することで効率的な医療システムを実現しようと「地域包括ケアシステム」の導入が進められています。地域包括ケアシステムの完成時期は、団塊の世代が75歳以上となる2025年をXデーとして推進しています。そのような背景の中、病院と診療所の連携、病院同士の連携、医療と介護の連携が全国各地で進められています。
今回の2020年度の診療報酬改定でも、「医療機能の分化・強化、連携と地域包括ケアシステムの推進」という項目で評価が行われています。
そこで、今回は地域連携の中で中心的な役割を担うことが期待されている「地域包括ケア病棟」の改正点について解説します。
第1回 | 診療報酬改定ってなんだろう
第2回 | 基本方針
第3回 | ICT化の評価①
第4回 | ICT化の評価②
▶第5回 | 地域連携の評価
第6回 | 医師事務作業補助者の評価
第7回 | 外来医療の評価
第8回 | 新型コロナウイルスとオンライン診療
第9回 | もうひとつのプロジェクト、オンライン資格確認
第10回 | 診療報酬改定、COVID-19でICT化が加速する
地域包括ケア病棟の役割
今改正で、改めて地域包括ケア病棟の役割が明確化されています。
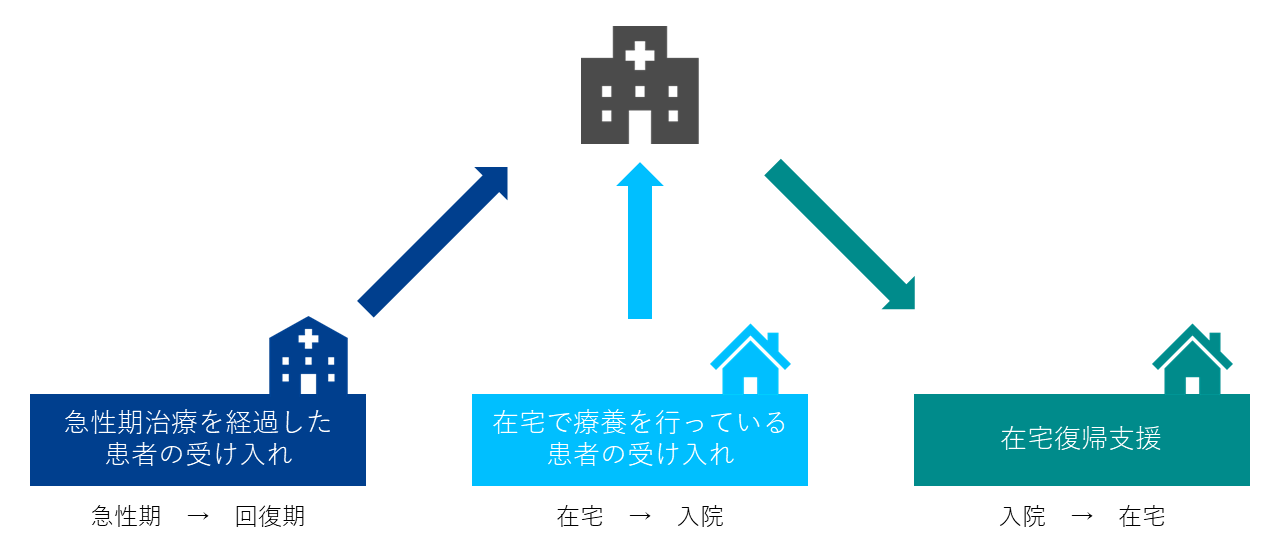
地域包括ケア病棟は、
①急性期治療を経過した患者の受入れ(急性期→回復期)
②在宅で療養を行っている患者の受入れ(在宅→入院:後方支援病院)
③在宅復帰支援(入院→在宅)
と定義されています。
それぞれの役割をより発揮することを目的に、評価の見直しが行われているのです。
<地域包括ケア病棟の役割>
実績要件の見直し
許可病床数「400床以上の病院」について、入院患者のうち同一の医療機関内の一般病棟から地域包括ケア病棟に転棟した患者の割合が一定以上である場合の入院料が見直されています。具体的には、「400床以上の病院にあっては、転棟患者の割合が6割未満であること」とされ、それ以外は一律90%の算定になるとしています。
また、地域包括ケア病棟入院料(管理料)1及び3の実績に係る施設基準が見直されています。具体的には、「入院患者に占める自宅等から入院したものの割合」がこれまでの1割以上から1割5分以上に引き上げになっています。
さらに、3か月間の「在宅患者訪問診療料の算定回数」が20回以上から30回以上に引き上げられています。
地域包括ケア病棟に対して、自宅からの入院ルートの強化とともに、在宅医療部門の強化を求める改定内容となっています。
| 改定前 | 改定後 | |
|---|---|---|
| 自宅などから入棟した 患者の割合 |
1割以上 (10床未満の病室は3人以上) |
1割5分以上 (10床未満の病室は6人以上) |
| 自宅などからの緊急 患者の受け入れ |
3人以上 | 6人以上 |
| 在宅医療などの提供 | 以下の4つのうちいずれか2つ以上を満たすこと | 以下の6つのうちいずれか2つ以上を満たすこと |
| 在宅患者訪問診療料(Ⅰ)(Ⅱ)の算定回数20回以上 | 在宅患者訪問診療料(Ⅰ)(Ⅱ)の算定回数30回以上 | |
| ・在宅患者訪問看護・指導料等の算定回数100回以上 ・同一敷地内の訪問看護ステーションにおける訪問看護基本療養費等の算定回数500回以上 |
在宅患者訪問介護・指導料等の算定回数60回以上 | |
| 併設の訪問介護ステーション における訪問介護基本療養費等の算定回数300回以上 | ||
| 開放型病院共同指導料の算定回数10回以上 | - | |
| 同一敷地内の事業所で介護サービスを提供していること | 併設の事業所が介護サービスの提供実績を有していること | |
| - | 在宅患者訪問リハビリテーション指導管理料の算定回数30回以上 | |
| - | 退院時共同指導料2の算定回数6回以上 |
※「併設」とは当該保険医療機関と同一敷地内または隣接する敷地内にあること
※すべて3か月で算定
入退院支援及び地域連携業務を担う部門の設置を要件化
地域包括ケアシステムの要として、地域連携をスムーズに進めるために、「入退院支援及び地域連携業務を担う部門」の設置が要件とされました。従来は「在宅復帰支援を担当する者が適切に配置されていること」でしたので、担当者の配置から部門設置へ体制強化を求めています。
具体的な部門の要件は、以下の通りです。
・部門に入退院支援及び地域連携に係る業務に関する十分な経験を有する専従の看護師又は専従の社会福祉士が配置されていること。
・部門に専従の看護師が配置されている場合にあっては専任の社会福祉士が、専従の社会福祉士が配置されている場合にあっては専任の看護師が配置されていること。
・専従の看護師又は社会福祉士は、週3日以上常態として勤務しており、かつ、所定労働時間が24時間以上の勤務を行っている専従の非常勤の看護師又は社会福祉士(入退院支援及び地域連携業務に関する十分な経験を有する看護師又は社会福祉士に限る)を2名組み合わせることにより、常勤看護師等と同じ時間帯にこれらの非常勤看護師等が配置されている場合には、当該基準を満たしているとみなすことができる。

実績に基づくリハビリテーションの提供
疾患別リハビリテーションの提供については、患者の入棟時に測定したADL(Activities of daily living:日常生活動作)等を参考にリハビリテーションの必要性を判断し、その結果を診療録に記載するとともに、患者またはその家族等に説明することが求められています。実績に基づく必要性の根拠の記録、そして患者家族への適切なインフォームドコンセントが期待されています。
また、厚生労働省「人生の最終段階における医療・ケアの決定プロセスに関するガイドライン」に基づき、医療機関内で適切な意思決定支援に関する指針を定めることを求めています。
転棟に係る算定要件の見直し
地域包括ケア病棟入院料の算定方法についても一部変更が行われています。
患者の状態に応じた適切な管理を妨げないように、同一の保険医療機関内でDPC対象病棟から地域包括ケア病棟に転棟する場合、「診断群分類点数表に定められた入院日Ⅱまでの間、診断群分類点数表に従って算定する」よう見直しが行われています。
<DPC対象病棟から転棟する場合の算定方法見直し>

届出に係る見直し
新たに地域包括ケア病棟を届け出る際にもルール変更が行われています。許可病床数が400床以上の保険医療機関については、新たに地域包括ケア病棟入院料を届け出られなくなりました。ただし、2020年3月31日時点で地域包括ケア病棟入院料を届け出ている保険医療機関については、維持することが可能です。
先に紹介した、「同一の医療機関内の一般病棟から地域包括ケア病棟に転棟した患者の割合」によって減額するとともに、新たに受け付けないことで、大規模病院と中小規模病院の機能のすみ分けを明確にしています。
次回は、2020年度診療報酬改定における「医師事務作業補助者の評価」について解説します。
記載の企業名、製品名は各社の商標または登録商標です。
ブログ記事は掲載時点(2020年3月)における情報をもとに執筆しており、著者の意見や経験に基づく内容を含んでいます。掲載している情報の正確性について万全を期しておりますが、その内容について保証するものではありません。
